Parodontitis
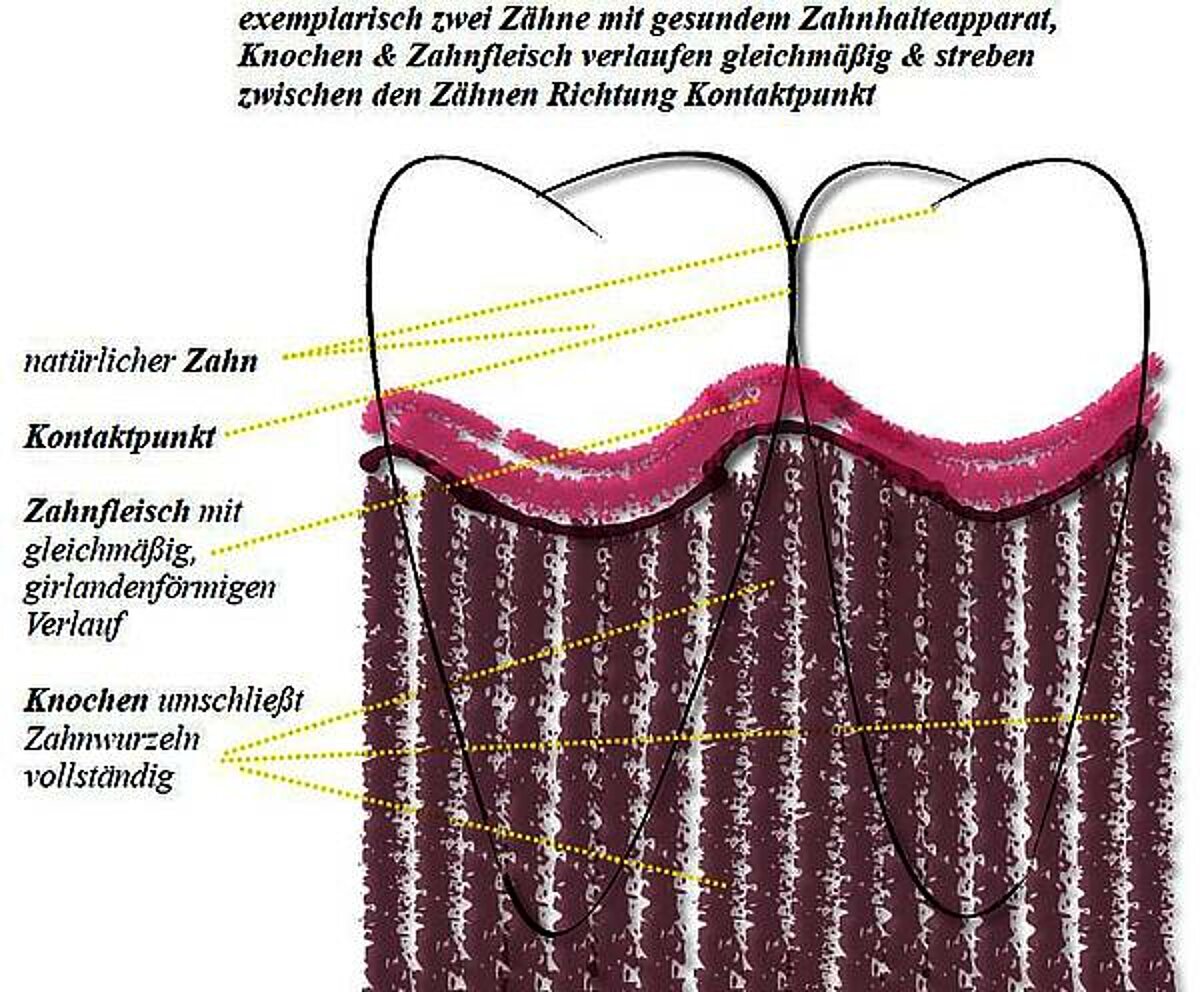
Als Parodontium wird in der medizinischen Fachsprache der Zahnhalteapparat bezeichnet. Dem abgeleitet wurde das entsprechende Krankheitsbild früher "Parodontose", heute besser auf die Entzündung hinweisend "Parodontits" benannt. Die den Zahn haltenden Strukturen sind die als Wurzelzement definierte harte Außenschicht der Zahnwurzel, das als Desmodont bezeichnete Bindegewebe, das Zahnfleisch sowie der umgebende Knochen.
Dieser Zahnhalteapparat sorgt einerseits für die Verankerung des Zahnes im Knochen und dämpft die Kaukräfte. Darüber hinaus besitzt er jedoch auch ein sehr effektives Abwehrsystem, was im gesunden Zustand in der Lage ist, die große Zahl an Bakterien in unserer Mundhöhle nicht eindringen zu lassen. Werden diese Bakterien jedoch über mehrere Tage nicht entfernt, entwickelt sich eine oberflächliche Entzündung. Typisch dafür ist ein leichtes Anschwellen und eine Rötung des Zahnfleisches sowie eine hohe Blutungsneigung, z.B. beim Zähneputzen. Da sie nur das Zahnfleisch, lateinisch Gingiva, betrifft, wird sie "Gingivitis" genannt. Gründliches Zähneputzen besonders über diese entzündeten Bereiche entfernt den Bakterienbiofilm und lässt die Entzündung ohne Folgeschäden ausheilen. Erhalten die Bakterien jedoch die Chance sich über Wochen, Monate oder gar Jahre weiterzuentwickeln, können sie an Aggressivität zunehmen und tiefe Zerstörungen am Zahnhalteapparat verursachen. Dann spricht man von einer "Parodontitis".
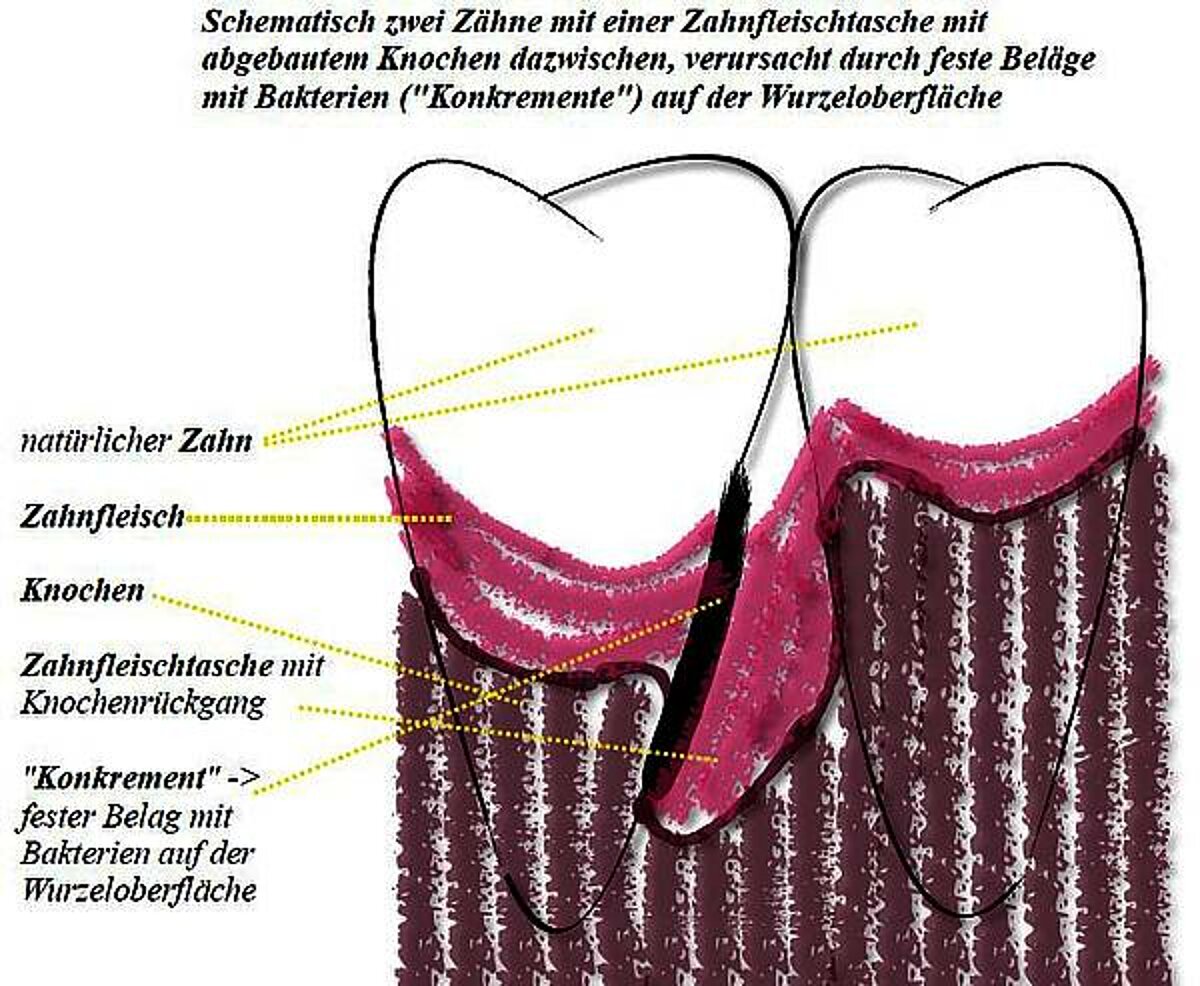
Das Zusammenwirken der von speziellen Bakterien ausgestoßenen Giftstoffe und der extremen Abwehrreaktion des Körpers können eine bleibende Schädigung aller am Zahnhalt beteiligten Strukturen verursachen. Erste sichtbare Anzeichen neben weiterhin erhöhter Blutungsneigung sind der Verlust des Weichgewebes zwischen den Zähnen, der sogenannten Papillen und die Lockerung des Zahnfleisches durch Taschenbildung. Wird dieser Prozess nicht rechtzeitig erkannt und professionell behandelt, wird der Zahnhalteapparat weiter mit sichtbarem Knochen- & Zahnfleischrückgang zerstört. Neben dem zunehmend ästhetischen Schaden kommt es im fortgeschrittenen Stadium zur Lockerung und final zum Verlust der Zähne. Über das Vorhandensein des aggressiven Bakterienbiofilms hinaus sind folgende verstärkende Faktoren nachgewiesen worden: genetische Veranlagung, Rauchen, Diabetes mellitus, Zähneknirschen, Mundatmung, allgemeine Abwehrschwäche, unausgewogene Ernährung.
Die Behandlung richtet sich nach dem Schweregrad der Erkrankung und sollte die vollständige & dauerhafte Entfernung der entsprechenden Parodontitisbakterien anstreben, wobei immer die Mitwirkung des Patienten Grundvoraussetzung ist. Somit steht am Anfang jeder Therapie eine Aufklärung über das Krankheitsbild, deren Ursachen und Folgen sowie den Behandlungsablauf. Darüber hinaus sollte mit dem Patienten besprochenen werden, welche Anpassungen der täglichen Mundhygienemaßnahmen zur dauerhaften Reduzierung der Biofilme notwendig sind. Die Behandlung in der Praxis umfasst immer eine Entfernung aller harten und weichen, bakterientragenden Beläge. Zum dauerhaften Erhalt der Entzündungsfreiheit haben wissenschaftliche Studien regelmäßige Kontrolluntersuchungen, Zahnsteinentfernungen und Professionelle Zahnreinigungen als äußerst effektiv nachgewiesen.